症例紹介
-
- 関節の症例
- 股関節の症例
- 幹細胞治療の症例
- PRP治療の症例
手術を回避して日常の動きやすさを取り戻した70代女性の右変形性股関節症再生治療 「最終的には手術が必要と言われていたのですが…」。50代から約20年以上、両股関節の痛みに悩まされてきた70代の患者様。階段の上り下り、車の乗り降り、夜間の就寝時にも痛みがあり、日常生活に大きな支障をきたしていらっしゃいました。当院で"リペア幹細胞"による治療を受けられた結果、右股関節の痛みは10段階中4から2へと改善し、安静時の痛みはほぼ消失。手術を回避しながら、日常の動きやすさを取り戻されています。 治療前の状態 50代の頃から両股関節の臼蓋形成不全を指摘され、保存療法を継続 2023年冬より右股関節痛が増悪し、痛みは10段階中4 階段下降・立ち上がり・車の乗り降りで強い痛みを自覚 就寝時にも痛みがあり、整形外科では「最終的には手術」と説明を受けていた 患者様は50代の頃から両股関節の臼蓋形成不全(股関節の受け皿が浅い状態)を指摘され、長年にわたり保存療法を続けていらっしゃいました。しかし2023年冬から右股関節の痛みが悪化し、日常生活の動作に困難を感じるようになられました。 臼蓋形成不全に伴う変形性股関節症の場合、保存療法では痛みの進行を完全に止めることは困難です。痛み止めやリハビリで一時的に症状を和らげることはできても、関節の変形自体は進行し続けます。最終的には人工関節置換術が選択肢となりますが、手術には入院期間やリハビリ期間が必要で、高齢の患者様にとって身体的・精神的な負担は小さくありません。こうした背景から、患者様は手術を回避できる治療法として再生医療を選択されました。 "リペア幹細胞"とリペアセルクリニックの特長 レントゲン所見 レントゲンにて、両股関節の臼蓋形成不全と右股関節の狭小化を認めます <治療内容>両股関節に計2億個の"リペア幹細胞"を3回投与+PRP 両股関節に1回あたり計2億個(右・左それぞれ1億個)の"リペア幹細胞"を3回にわたり投与しました。幹細胞投与に先立ち、PRP治療も3回実施しています。手術や入院の必要はなく、股関節の機能を温存したまま治療を進めることができました。 治療後の変化 治療開始から約3ヶ月で右股関節の痛みが10段階中4から2へ改善 安静時の痛みがほぼ消失 階段の上り下り・車の乗り降りが以前より楽になった 左股関節は治療前から痛みがほとんどなく、良好な状態を維持 治療開始から約3ヶ月で、右股関節の痛みは10段階中4から2へと大きく改善されました。特に安静時の痛みはほぼ消失し、夜間もぐっすり眠れるようになったとのことです。"リペア幹細胞"が関節内の炎症を抑え、軟骨の保護環境を整えることで、このような改善が実現しました。 治療前は「最終的には手術が必要」と告げられ、将来への不安を抱えていらっしゃった患者様。しかし再生医療による治療を経て、手術を回避しながら日常生活の動きやすさを取り戻すことができました。「立ち上がりや階段の上り下りが以前よりずっと楽になった」と、患者様からは嬉しいお声をいただいています。
2026.02.15 -
- 関節の症例
- 股関節の症例
- 幹細胞治療の症例
人工関節を回避し、痛みのない日常を取り戻した60代女性の両股関節再生治療 「このまま人工関節になるしかないのでしょうか…」。25年前から両股関節の痛みに悩まされてきた60代女性の患者様。臼蓋形成不全による両変形性股関節症と診断され、右股関節は10段階中8、左股関節は9という強い痛みを抱えていました。"リペア幹細胞プラス"(分化誘導)による治療を経て、右股関節の痛みは2、左股関節は3まで大幅に軽減。「調子の良い時は痛みを全く感じないこともあります」と、人工関節を回避しながら日常を取り戻す希望が見えてきました。 治療前の状態 25年前に臼蓋形成不全による変形性股関節症と診断され、将来的な人工関節の可能性を告げられていた 両股関節に痛みがあり、右股関節は10段階中8、左股関節は10段階中9という強い痛み 最近になり痛みが強くなり、歩行距離が長くなると痛みが増して日常生活に支障が出ていた 小さなお孫様がいらっしゃる中、人工関節を回避したいという強い希望をお持ちだった 患者様は25年前、整形外科で臼蓋形成不全による両股関節の変形性関節症と診断されました。臼蓋形成不全とは、骨頭への臼蓋のかぶりが浅い状態のことで、将来的に人工関節が必要になる可能性があると告げられていたそうです。最近になり痛みが強くなり、歩行距離が長くなると痛みが増して日常生活に影響が出るようになっていました。 人工股関節置換術は、耐用性や脱臼の問題から、スポーツなどのアクティブな活動が制限されます。小さなお孫様がいらっしゃる患者様にとって、人工関節を回避したいという思いは当然のことでした。しかし保険診療の範囲では軟骨を再生させる治療法はなく、今ある痛みを抑えつつ将来の人工関節を回避したいと、再生医療を希望して当院を受診されました。 "リペア幹細胞"とリペアセルクリニックの特長 レントゲン所見 レントゲンにて関節の狭小化を認めます。 <治療内容>両股関節に"リペア幹細胞プラス"(分化誘導)1億個ずつを計3回投与 両股関節にそれぞれ1億個の"リペア幹細胞プラス"(分化誘導)を計3回にわたり投与しました。当院独自の「multiple pin point注射法」により、エコーや特殊なレントゲン装置、しなりのある特殊な注射針を使用して、確実に股関節内の軟骨損傷部位へ届けることができました。 治療後の変化 最終投与後半年で、右股関節の痛みは10段階中8から2へ軽減 左股関節の痛みは10段階中9から3へ大幅に改善 「調子の良い時は痛みを全く感じないこともあります」と実感されている 人工関節を回避しながら、日常生活を取り戻す希望が見えてきた 最終投与後半年の時点で、右股関節の痛みは10段階中8から2へ、左股関節は9から3へと大幅に軽減しました。患者様からは「調子の良い時は痛みを全く感じないこともあります」と喜びの声をいただきました。 治療前は歩行距離が長くなると強い痛みに悩まされ、人工関節への不安を抱えていた患者様。"リペア幹細胞プラス"(分化誘導)による治療を経て、人工関節を回避しながら痛みのない日常を取り戻す希望が見えてきました。当院では股関節の幹細胞治療の症例数は初期から末期まで合わせて5000例以上を数え、治療効果において確かな実績を上げています。
2026.02.13 -
- 関節の症例
- 股関節の症例
- 幹細胞治療の症例
人工関節を回避したい思いを叶えた60代女性の股関節再生治療 「このまま軟骨がすり減っていくのが怖い」——そんな不安を抱えて来院された60代女性の患者様。1年前から右股関節に痛みを感じ、近くの整形外科で初期の変形性股関節症と診断されました。痛みは10段階中2と軽度でしたが、将来人工関節が必要になると告げられ、何とか手術を回避したいと当院を受診。"リペア幹細胞プラス"(分化誘導)による治療を経て、最終投与後3ヶ月で痛みは0となり、人工関節手術を回避できる見通しが立ちました。 治療前の状態 1年前から右股関節に痛みを感じ、整形外科を受診 レントゲン検査で初期の変形性股関節症と診断 関節の隙間が狭くなっており、将来人工関節が必要になると告げられた 痛みは10段階中2と軽度だが、軟骨がすり減っていくことへの強い不安を抱えていた 患者様は近くの整形外科でレントゲン検査を受けたところ、右股関節の関節裂隙が左側と比べて狭くなっていることがわかりました。初期の変形性股関節症と診断され、このまま進行すれば将来人工関節手術が必要になると説明を受けたそうです。 痛み自体は10段階中2と比較的軽度でしたが、「このまま何もしなければ軟骨が完全になくなってしまう」という不安から、軟骨を再生させて人工関節手術を回避したいという強い思いで当院を受診されました。 "リペア幹細胞プラス"(分化誘導)とリペアセルクリニックの特長 レントゲン所見 レントゲンにて関節の狭小化を認めます <治療内容>右股関節に"リペア幹細胞プラス"(分化誘導)5000万個を計2回投与 右股関節に5000万個の"リペア幹細胞プラス"(分化誘導)を計2回にわたり投与しました。手術や入院の必要はなく、関節軟骨を温存したまま治療を進めることができました。 治療後の変化 最終投与後3ヶ月で痛みが10段階中2から0へ完全に消失 「家の中での生活であれば痛みは全く感じません」と実感 初期段階での治療により、人工関節手術を回避できる見通しが立った 軟骨のすり減りを予防し、長期的な効果持続が期待できる 最終投与から3ヶ月が経過した時点で、治療前は10段階中2だった痛みが0へと完全に消失しました。患者様からは「家の中での生活であれば痛みは全く感じません」とのお言葉をいただいています。 治療前に抱えていた「軟骨がすり減って人工関節が必要になるかもしれない」という不安は解消され、初期のうちに"リペア幹細胞プラス"(分化誘導)治療を受けたことで手術を回避できたと安心されています。当院の経験では、幹細胞投与でいったん痛みが軽減すると、その効果は長期間にわたって持続することがわかっています。
2026.02.11 -
- 関節の症例
- ひざ関節の症例
- 幹細胞治療の症例
- PRP治療の症例
テニス復帰への希望を取り戻した60代女性の両膝再生治療 「このまま大好きなテニスを諦めなければならないのか…」。5年間、両膝の痛みに悩まされてきた60代女性の患者様。ヒアルロン酸注射を2週間に1度継続しても改善せず、右膝は10段階中6の痛みを抱えていらっしゃいました。"リペア幹細胞プラス"(分化誘導)による治療を受けた結果、右膝の痛みは6から1へ、左膝は0へと改善。小走りも可能になり、テニス復帰への希望が見えてきました。 治療前の状態 約5年前から右膝に痛みが出現し、その後左膝にも広がる 両変形性ひざ関節症と診断され、痛みは右膝6、左膝2(10段階評価) ヒアルロン酸注射を2週間に1度継続するも改善せず 長年続けてきたテニスの継続が困難となり、諦めかけていた 患者様は長年テニスを楽しんでこられましたが、関節への負担が大きく、体格的にも膝へのストレスが強い状況でした。右下肢には筋力低下があり、過去に2回の肉離れを経験されています。ヒアルロン酸注射を続けても痛みは一向に改善せず、大好きなテニスを諦めなければならないのかと不安を感じていらっしゃいました。 ヒアルロン酸注射は変形性膝関節症の保存療法として広く行われていますが、軟骨そのものを再生させる効果には限界があります。注射を続けても改善しない場合、次の選択肢は人工関節手術となりますが、術後はテニスのような激しいスポーツの継続は難しくなります。手術を避けながらテニスを続けたいという患者様の願いに応えるため、"リペア幹細胞プラス"(分化誘導)による再生医療をご提案しました。 "リペア幹細胞"とリペアセルクリニックの特長 当院では、独自の培養技術で増やした幹細胞を"リペア幹細胞"、さらに骨への分化誘導を施した幹細胞を"リペア幹細胞プラス"と呼んでいます。 "リペア幹細胞プラス"は、培養過程で骨になるよう誘導因子を加えることで作られます。この幹細胞を傷んだ関節に投与すると、軟骨の土台となる軟骨下骨を効率よく再生させ、最終的には軟骨自体の再生も促進させることができるのです。 MRI・レントゲン所見 レントゲンにて関節の狭小化を認めます。 <治療内容>両膝に"リペア幹細胞プラス"(分化誘導)を2回、"リペア幹細胞"を1回、計2億個投与+PRP 両膝に"リペア幹細胞プラス"(分化誘導)を2回、"リペア幹細胞"を1回、計2億個を3回にわたり投与しました。また、治療開始時にはPRP療法も併用し、両膝に2ccずつ投与しました。手術や入院の必要はなく、膝関節の組織を温存したまま治療を進めることができました。 治療後の変化 1回目投与後、右膝の痛みが6から4へ改善 2回目投与後は旅行にも行けるほど回復 3回目投与後、右膝の痛みは1、左膝は0へと大幅に改善 小走りも可能となり、日常生活動作が大きく向上 治療開始後、1回目の投与では右膝の痛みが6から4へと軽減しました。投与後に一時的な膝の腫脹が見られましたが、これは"リペア幹細胞"が活発に働いている反応とも言えます。リハビリを経て改善した後は順調に回復され、2回目投与後には旅行にも出かけられるまでになりました。3回目投与後には右膝の痛みが1、左膝は0へと改善し、小走りも可能な状態まで回復されています。 治療前は「テニスを諦めなければならないのか」と不安を抱えていらっしゃいましたが、現在はしゃがみ込みや立ち上がり動作も楽になり、痛みのない日常生活を取り戻されました。手術をせずに自分の細胞で治すという選択が、患者様の希望を叶える結果となりました。
2026.02.09
蘇らせる
「再生医療」とは?
ケガをして傷がふさがる、傷跡が少しづつ薄くなる・・
当たり前のようですが、実はそこには細胞のチカラが働いています。
それはあなたの身体の細胞が、
弱ったところを修復するために皮膚になろう骨になろうとしているのです。
その細胞のチカラを最大限に引き出して治療を行うことを
「再生医療」と呼びます。
リペアセルクリニック大阪院の特長
当クリニックは、 疾患・ 免疫・美容という分野すべてで自己細胞を用いた 最先端の医療を行うことができる国内でも珍しい部類の厚生労働省への届出が受理された医療機関です。
CPC(細胞培養加工施設)の高い技術により、 冷凍しない方法で幹細胞を投与できるので高い生存率を実現。ご自身の細胞や血液を利用するため、アレルギーや拒絶反応といった副作用の心配が少ないです。
大阪院はカフェのような落ち着いた雰囲気で治療を受けていただけるくつろぎの空間をご用意しております。
- 2億個の細胞を
投与可能※但し適応による - 高い安全性(化学薬品不使用)
- 入院不要
日帰り - 身体への
負担が少ない - 高い技術力を
もったCPC - くつろぎの
空間

厚生労働省届出済医療機関
第二種・第三種再生医療等提供計画 届出済
リペアセルクリニックは、第二種・第三種再生医療提供計画を厚生労働省に提出し受理されました。
-

自己脂肪由来幹細胞を用いた脳血管障害の治療
-

自己脂肪由来幹細胞を用いた糖尿病の治療
-

自己脂肪由来幹細胞を用いた肝障害の治療
-

自己脂肪由来幹細胞を用いた関節症治療
-

自己脂肪由来幹細胞を用いた顔面萎縮症、皮膚再生治療
-

自己脂肪由来幹細胞を用いた脊髄損傷の治療
-

自己脂肪由来幹細胞を用いた慢性疼痛の治療
-

多血小板血漿(PRP)を用いた変形性関節症の治療
-

多血小板血漿(PRP)を用いた筋腱炎、靭帯炎の治療
-

多血小板血漿(PRP)を用いた皮膚再生療法
-
悪性腫瘍の予防に対する活性化NK細胞を用いた細胞治療
-
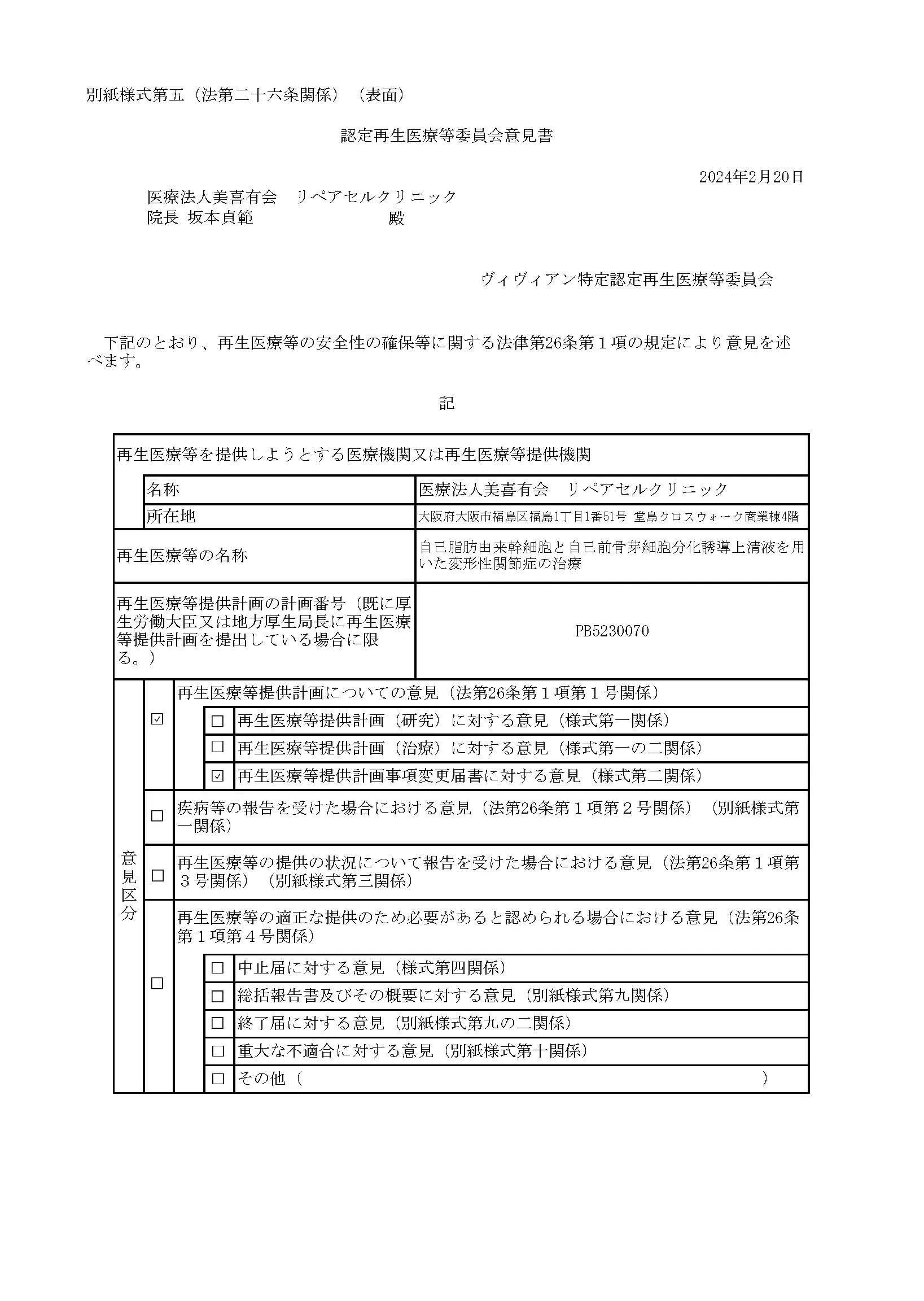
自己脂肪由来幹細胞と自己前骨芽細胞分化誘導上清液を用いた変形性関節症の治療





















これによりまだ国内では認可の少ない、自己の幹細胞を点滴で体内に巡らせ内臓などを再生させる治療、「変形性関節症」などの再生医療および、PRP(多血小板血漿)の関節内投与、さらにPRPや幹細胞を用いた肌の再生を、再生医療等安全確保法のもと、自由診療にて提供できるようになりました。自己の幹細胞を用いる再生医療は、厚生労働省が認めた特定認定再生医療等委員会において、治療の妥当性・安全性・医師体制・細胞加工管理体制など厳しく審査を行い、適切と認められる事ではじめて厚生労働省に治療計画を提出することができ、そこで受理され番号を付与されて、ようやく治療を行うことが可能となります。
坂本理事長のブログ
藤間医師のブログ
スタッフブログ
トピックス
-
- 肩
- 肘
「重い荷物を持ち上げた瞬間に肩から腕にかけて激痛が走った」 「力こぶの形や位置が明らかに変わってしまった」 上記のような症状がある場合、「力こぶ」を作る筋肉の腱が切れてしまう上腕二頭筋断裂の可能性があります。 主に40代以上の方に多く見られ、加齢によって弱くなった腱に、急激な負荷がかかることで発症します。 本記事では、上腕二頭筋断裂の典型的な症状や治療法について詳しく解説します。 突然の腕や肘の痛みにお悩みの方は、ぜひ最後までご覧ください。 上腕二頭筋断裂とは?主な症状 上腕二頭筋断裂は、肩や肘の腱が断裂し、力こぶの筋肉が移動・変形する「ポパイサイン」という特徴的な症状を伴う外傷です。 本章では、上腕二頭筋断裂の主な症状について解説します。 突然の痛みと「ブチッ」という断裂音 ポパイサイン(力こぶの移動・変形) 皮下出血や腫れ 筋力低下 それぞれの症状がどのようなメカニズムで起こるのか、具体的に見ていきましょう。 突然の痛みと「ブチッ」という断裂音 肩や腕の付け根あたりに鋭い痛みを感じると同時に、「ブチッ」「パチン」といった断裂音(断裂感)を自覚するケースが多く見られます。 この断裂音は、蓄積されたダメージや加齢による変性で耐久性が落ちた腱が、重いものを持ち上げたり、腕を振ったりした瞬間の張力に耐えきれずに破断するために起こります。 痛みは受傷直後がピークで、時間の経過とともに軽減していく傾向があります。 「痛みが引いたから治った」と勘違いしやすいですが、腱が切れて緊張が解けたことで痛みが減っているだけである可能性が高いため、自己判断は禁物です。 ポパイサイン(力こぶの移動・変形) 上腕二頭筋断裂の特徴的な症状として、力こぶが肘側に移動し、筋肉が膨らむなどの変形が見られます。 肩側の腱が切れると筋肉の付着部が失われ、ゴムが切れたように肘側へ収縮し、力こぶが肘に近い位置にボコッと盛り上がって見えます。 この状態がアニメキャラクターのポパイの力こぶに似ていることから、「ポパイサイン(Popeye sign)」と呼ばれています。 鏡の前で肘を曲げて力を入れた時、左右で力こぶの位置や形が明らかに違う場合は、上腕二頭筋断裂の可能性が高いです。 皮下出血や腫れ 上腕二頭筋断裂に伴い、筋肉や腱の周囲にある毛細血管も損傷するため、内出血や腫れが生じます。 受傷直後は二の腕あたりにうっすらと赤みが出る程度ですが、時間が経つにつれて重力によって血液が下がり、腕の付け根から肘にかけて広範囲に皮下出血が広がります。 通常は1〜2週間程度で自然に吸収され、青紫のような色から黄色っぽく変色しながら消えていきます。 筋力低下 上腕二頭筋は、肘を曲げる動作に関与しているため、腱が断裂するとこれらの機能に影響が出ます。 具体的には、「肘を曲げる力(屈曲力)」や「手のひらを上に向ける力(回外力)」が低下してしまいます。 日常生活は送れるものの、重い荷物を持つ際やスポーツ動作などで「力が入りにくい」と感じる場面が出てくるでしょう。 上腕二頭筋断裂の主な原因 上腕二頭筋断裂の主な原因として、以下の3点が挙げられます。 加齢による組織の変性 腕への負荷 ステロイド薬の継続使用 これらは単独で原因となることもありますが、複数が組み合わさることで受傷リスクを高めます。 それぞれの要因について詳しく確認していきましょう。 加齢による組織の変性 加齢に伴う腱の変性(老化)は、上腕二頭筋断裂の主な原因の一つです。 若い頃は弾力があった腱も40代以降は水分量が減り、古くなったゴムのように硬く脆くなっていきます。 特に、肩関節を通る「長頭腱」は骨との摩擦が多く、年齢と共に摩耗していくため、日常生活の動作でも断裂するリスクになります。 加齢による変性は止められませんが、適度なストレッチや運動によって筋力や柔軟性を高め、断裂リスクを抑えましょう。 腕への負荷 腕の酷使によって、腱に物理的なストレスが加わることが上腕二頭筋断裂の直接的な引き金となります。 重い荷物を急に持ち上げたり、転倒して手をついたりする「一度の強い衝撃」だけでなく、仕事での運搬作業やゴルフ・テニスなど腕を高く上げる「反復動作」にも注意が必要です。 健康な腱なら耐えられる負荷でも、加齢による変性と組み合わさると「最後の一押し」となる可能性があります。 ステロイド薬の継続使用 持病の治療などでステロイド薬を長期間使用している場合も、上腕二頭筋断裂のリスク要因です。 ステロイドは強力な抗炎症作用を持つ反面、副作用としてコラーゲンの合成を抑制し、腱や皮膚の組織を脆弱化させる可能性があります。 服用中や関節注射を繰り返している方で、腕に違和感を覚えた際は、無理をせず早めに主治医へ相談しましょう。 上腕二頭筋断裂の治し方は?主な治療法 上腕二頭筋断裂の主な治療法は、大きく以下の2つに分けられます。 保存療法 手術療法 基本的には手術をしない保存療法が選ばれることが多いですが、重症例や早期の機能回復を強く望む場合は手術療法も検討されます。 それぞれの特徴や適応となるケースを見ていきましょう。 保存療法 保存療法では、薬で痛みをコントロールし、痛みが引いている間にリハビリテーションによって機能回復を目指します。 以下のようなアプローチを組み合わせて治療を進めます。 安静とアイシング 薬物療法(痛み止め) 理学療法(リハビリテーション) 力こぶの変形は残りますが、体への負担が少なく、日常生活には支障がないレベルまで改善できます。 手術療法 手術療法は、断裂した腱を骨や周囲の組織に再び固定する外科的な処置です。 高い筋力が求められる若い世代やスポーツ選手、力仕事に従事されている方などに検討されます。 主な術式は、以下のとおりです。 腱固定術:断裂した腱を適切な位置に固定する 腱修復術:断裂した腱を縫合する 近年では、関節鏡を使った傷跡の小さい低侵襲手術も行われていますが、術後は3週間程度の固定期間があり、計画的なリハビリが必要です。 完全にスポーツや仕事へ復帰するには、3〜6カ月程度の期間を見込んでおきましょう。 上腕二頭筋断裂の全治期間の目安 上腕二頭筋断裂の全治までの期間は、損傷程度や治療法によって大きく異なりますが、軽度であれば数週間〜3カ月程度で日常生活に復帰できます。 一方で、重度の場合やスポーツや力仕事へ復帰したい場合には3〜6カ月程度、長ければ1年以上かかる場合もあります。 保存療法の場合、薬物療法によって痛みをコントロールしながら、適度なリハビリテーションによって機能回復を目指します。 手術療法の場合、術後に患部を固定する期間があるため、リハビリを開始するまでに時間がかかる点に注意しましょう。 上腕二頭筋断裂に関してよくある質問 本章では、上腕二頭筋断裂に関してよくある質問に回答していきます。 上腕二頭筋断裂は自然に治る? 上腕二頭筋断裂の手術費用は? ご自身の状況と照らし合わせながら、適切な選択をするための判断材料としてお役立てください。 上腕二頭筋断裂は自然に治る? 一度断裂した腱が自然に元の骨にくっつくことはないため、自然に治ることはありません。 しかし、適切な治療を受けて痛みが改善され、リハビリによって筋力を強化すれば日常生活も問題なく送れるようになります。 「元通り繋がる」ことはありませんが、手術を受けなくても「生活に支障がない状態」へ改善するケースがほとんどです。 上腕二頭筋断裂の手術費用は? 上腕二頭筋断裂の手術費用は、入院期間や病院によりますが、3割負担の保険適用で自己負担額は30万円〜90万円程度が目安です。 「高額療養費制度」を利用すれば、一般的な所得の方で月の上限を超えた医療費が払い戻され、実質負担額を抑えられるケースが多くあります。 費用について不安がある場合は、事前に病院の窓口に相談しましょう。 上腕二頭筋断裂の早期改善には「再生医療」をご検討ください 上腕二頭筋断裂は、突然の痛みと「ブチッ」という断裂音や力こぶの筋肉が移動・変形する「ポパイサイン」という特徴的な症状が見られます。 保存療法でも手術療法でもリハビリテーションの継続が必要となり、完全復帰までには時間がかかります。 「仕事を長く休めない」「少しでも早くスポーツに復帰したい」という方は、手術以外の選択肢として「再生医療」をご検討ください。 再生医療は、自身の細胞や血液を用いて、炎症抑制や損傷した腱の再生・修復を促すことで早期改善を目指す治療法です。 当院リペアセルクリニックでは、上腕二頭筋断裂に対する再生医療について無料カウンセリングを実施しております。ぜひご相談ください。
2026.01.30 -
- その他
シンスプリント(脛骨過労性骨膜炎)は、スポーツ競技者にとって避けては通れない悩みの一つです。 「大会が近いから練習を休みたくない」「体力を落としたくない」と焦る気持ちは、痛みを抱える多くの方が経験することでしょう。 初期段階(ステージ1)のシンスプリントに限り、完全に練習を中断せずとも、適切なケアと対策によって改善を目指すことが可能です。 本記事では、シンスプリントの症状を悪化させずに早期復帰するための方法について解説します。 早期復帰への道筋を立てるためにも、シンスプリントでお悩みの方は、ぜひ最後までご覧ください。 シンスプリントを走りながら治すための対策 痛みが軽度な初期段階のシンスプリントであれば、適切なケアと負荷の調整を行うことで、練習を継続しながら症状の改善を目指すことは可能です。 本章では、シンスプリントの症状を悪化させずに早期復帰するための対策について解説します。 患部のアイシング すねやふくらはぎのストレッチ フォームの改善 シューズの見直し 運動量や練習メニューの調整 テーピングやサポーターの活用 それぞれの具体的な方法を見ていきましょう。 患部のアイシング 練習直後のアイシングは、炎症の拡大を防ぎ、痛みを和らげるために有効な手段です。 運動によって熱を持った患部を冷却することで、血管を収縮させ、腫れや内出血を抑制する効果が期待できます。 効果的なアイシングの手順は、以下のとおりです。 氷嚢(ひょうのう)または氷を入れたビニール袋を用意する 患部(すねの内側)に当て、15〜20分程度冷やす 練習後のセルフケアとして「患部のアイシング」を習慣にしましょう。 すねやふくらはぎのストレッチ シンスプリントの原因の一つである「ふくらはぎの筋肉の硬さ」を解消するため、運動前後のストレッチを入念に行うことが重要です。 特に、ヒラメ筋や腓腹筋といった筋肉の柔軟性を高めることで、骨膜への牽引力が弱まり、痛みの軽減につながります。 特に効果的なのは、壁を使ったアキレス腱伸ばしや、タオルを使ったストレッチです。 筋肉を傷めずに柔軟性を高めるためにも、反動をつけずにゆっくりと息を吐きながら伸ばすことを意識しましょう。 また、入浴後など体が温まっている状態で行うと、より高い効果が期待できます。 フォームの改善 症状の悪化・再発防止のためにも、着地時の衝撃を逃がす適切なフォームへ改善することが重要です。 シンスプリントになりやすい方は、着地時に足首が内側に倒れ込む「オーバープロネーション(回内足)」の状態になっていることが多く見受けられます。 この状態を改善するには、足裏全体でフラットに着地する意識を持つことや、歩幅(ストライド)を少し狭くして体の真下で着地するイメージを持つと良いでしょう。 重心移動がスムーズになり、すねの一点にかかる負担を分散させることができます。 シューズの見直し 足のサイズに合わないシューズや、クッション性が低下したシューズの使用は、地面からの衝撃を直接骨に伝えてしまう大きな要因です。 ソール(靴底)がすり減っている場合は、衝撃吸収能力が著しく落ちているサインですので、買い替えを検討しましょう。 シューズ選びの際は、以下のポイントをチェックしてください。 かかとのクッション性が十分に確保されているか アーチサポート(土踏まずの支え)がしっかりしているか つま先に適度な余裕があり、足指が動かせるか また、既存のシューズでも、衝撃吸収タイプやアーチサポート機能のあるインソール(中敷き)を活用するだけで、足への負担が軽減される効果が期待できます。 運動量や練習メニューの調整 シンスプリントを「走りながら治す」ためには、痛みが出ない範囲に運動量をコントロールすることが重要です。 これまでと同じ強度の練習を続けていては、炎症が治まる暇がありません。 具体的には、以下のような調整を行うことで患部への負荷を減らすことができます。 走行距離や時間をいつもの半分程度に落とす 硬いアスファルトではなく、芝生や土の上を選んで走る ジャンプ動作やダッシュなど、瞬発的な負荷がかかるメニューを控える 痛みが強くなるようであれば、無理をせずウォーキングや水泳などの代替トレーニング(クロストレーニング)に切り替えましょう。 無理をしないことが、結果として早期復帰につながります。 テーピングやサポーターの活用 患部の負担を物理的に軽減するサポートツールとして、テーピングやサポーターを活用するのも有効な手段です。 これらは筋肉の動きを補助し、着地時の衝撃による骨膜への引っ張りを和らげる役割を果たします。 特にキネシオロジーテープ(伸縮性のテーピング)などは、筋肉の動きをサポートし、骨膜への牽引ストレスを軽減する効果が期待できます。 ただし、これらはあくまで補助的な手段ですので、痛みがひどい場合はこれだけに頼らず、安静や医療機関の受診を優先してください。 シンスプリントを走りながら治すときの注意点 シンスプリントを走りながら回復を目指す場合でも、無条件でトレーニングを続けて良いわけではありません。 安全にリハビリを進めるために、特に注意したいポイントは以下のとおりです。 痛みが強くなる前に休む 症状悪化や疲労骨折のリスク 以下でそれぞれの注意点について確認していきましょう。 痛みが強くなる前に休む 練習中に痛みが強まったり、翌朝に強い違和感を感じたりした場合は、即座に練習を中断しましょう。 セルフケアなどで一時的に痛みを和らげたとしても、無理を重ねると炎症が広がり、回復が遅れる原因になります。 特に、安静時や歩行時にも痛みがある場合は、身体が休息を求めているサインです。 上記のようなタイミングで数日間の完全休養を取ることが、結果として数カ月の長期離脱を防ぐ賢明な選択となるでしょう。 症状悪化や疲労骨折のリスク 痛みを我慢して走り続けると、シンスプリントの症状が悪化するだけでなく、「疲労骨折」につながる危険性があります。 筋肉の牽引ストレスが限界を超えると、骨に微細な亀裂が入ってしまうためです。 疲労骨折に至ると、長期の運動禁止やギプス固定が必要となり、復帰まで最低でも2〜3カ月程度の期間を要します。 シンスプリントが疲労骨折を招く前に、適切なケアを実施したり、場合によっては完全休養したりすることも検討しましょう。 シンスプリントの症状を和らげるマッサージ方法 マッサージは、硬くなった筋肉をほぐして血流を促し、患部への牽引ストレス(引っ張る力)を軽減するために効果的です。 ただし、炎症が起きている「骨の痛みがある部分」を直接強く揉むことは避け、痛みの原因となっている「周囲の筋肉」をほぐすことが重要です。 本章では、重点的にケアすべき2つの部位について解説します。 ふくらはぎのマッサージ 足裏のマッサージ 日々のケアに取り入れることで、回復を早めるだけでなく、再発しにくい柔軟な足を作ることにもつながります。 ふくらはぎのマッサージ シンスプリントの痛みの主な原因である「ヒラメ筋」や「後脛骨筋」などのふくらはぎ内側の筋肉を重点的にマッサージしましょう。 これらの筋肉が柔らかくなると、骨膜を引っ張る力が弱まり、痛みの緩和が期待できます。 効果的なマッサージの手順は、以下のとおりです。 床や椅子に座り、ケアする方の膝を立てるか、あぐらで座る すねの内側にある骨(脛骨)の際に、親指の腹を沿わせる 骨そのものではなく、骨のすぐ後ろにある「筋肉」を捉える 足首側から膝に向かって、痛気持ちいい強さで優しく押し上げるように揉みほぐす クリームやオイルを使用すると、皮膚への摩擦を減らしながらスムーズに行えるのでおすすめです。 足裏のマッサージ 足裏の筋肉が硬くなると、衝撃を吸収する「アーチ(土踏まず)」の機能が低下し、着地時の衝撃がすねに直接伝わるようになってしまいます。 足裏を柔らかく保つことは、患部への衝撃を分散させるために欠かせません。 手軽にできる足裏ケアの手順は、以下のとおりです。 椅子に座り、足元にゴルフボールやテニスボールを置く 足裏(特に土踏まず周辺)でボールを軽く踏む 体重を少しずつかけながら、ボールをコロコロと転がして足裏全体を刺激する 特に硬いと感じる場所があれば、そこで動きを止めて5秒ほど持続圧を加える ボールがない場合は、手の親指で足指の付け根から踵に向かって押し流すだけでも効果が期待できます。 強くやりすぎると筋膜を傷める可能性があるため、適度な強さで行いましょう。 シンスプリントを走りながら治す方法についてよくある質問 シンスプリントを走りながら治す方法についてよくある質問に回答していきます。 ランニングでシンスプリントになったらどうすればいい? シンスプリントにテーピングは有効? シンスプリントで休む期間はどれくらい? 以下で、それぞれの回答について詳しく見ていきましょう。 ランニングでシンスプリントになったらどうすればいい? ランニングでシンスプリントになった場合、まずは走行距離やペースを落とし、患部への負担を減らすことを優先しましょう。 練習直後はアイシングなどのセルフケアを行い、入浴後にはふくらはぎのストレッチで筋肉をほぐすケアが有効です。 痛みを抱えたまま無理をすると長引く原因になるため、初期段階で適切なケアを行いましょう。 もし日常生活でも痛みがある場合や、ケアを続けても2週間以上改善しない場合は、疲労骨折の疑いもあるため早めに医療機関を受診してください。 シンスプリントにテーピングは有効? シンスプリントに対するテーピングは、患部の負担を軽減する手段として有効です。 適切に巻くことで筋肉の動きをサポートし、着地時の衝撃による骨膜への牽引力を和らげる効果が期待できます。 ただし、テーピングはあくまで補助的な役割であり、根本的な治療法ではありません。 「貼っているから大丈夫」と過信して無理をせず、ストレッチやフォーム改善などのケアと併用して活用することが大切です。 シンスプリントで休む期間はどれくらい? シンスプリントで休む期間は、重症度によって異なり「軽度なら1〜2週間」「中等度なら2週間〜1カ月」「重度・慢性化なら2〜3カ月以上」が目安となります。 また、復帰の目安は「期間」ではなく、患部を押したりジャンプしたりしても痛みがないかという「状態」で判断しましょう。 痛みを我慢して運動を継続したり再開したりすると、再発リスクが高まるため、完全に痛みが消えるまでしっかり治すことが重要です。 シンスプリントを早く治すには「再生医療」をご検討ください シンスプリントを走りながら治すには、アイシングやストレッチなどのセルフケアに加え、患部への負担を軽減するために運動量の調整やフォームの改善も重要です。 初期段階から適切な治療を受けていれば早期復帰も目指せますが、痛みを無視して運動をしたり誤ったケアを続けたりすると、回復期間が長くなります。 シンスプリントを早く治したいという方は、自己細胞を用いた再生医療をご検討ください。 再生医療は、自身の細胞や血液を用いて、炎症抑制や損傷した組織の再生・修復を促すことで早期改善を目指す治療法です。 当院リペアセルクリニックでは、シンスプリントに対する再生医療について無料カウンセリングを実施しております。ぜひご相談ください。
2026.01.30 -
- その他
「シンスプリントの症状をチェックするには?」 「疲労骨折との違いや見分け方は?」 すねの痛みにお悩みで、上記のような疑問をお持ちの方も多いのではないでしょうか。 シンスプリントは、初期段階で適切な対処を行えば比較的早期に回復しますが、無理をして重症化すると「疲労骨折」へと進行する恐れがあります。 自分の痛みがどの段階なのかを理解し、似た症状を持つ疲労骨折と見分けることは、早期復帰への第一歩です。 本記事では、シンスプリントの症状をセルフチェックする方法や疲労骨折との見分け方について解説します。 すねの痛みにお悩みの方は、ぜひ最後までご覧ください。 シンスプリントの症状セルフチェックリスト ご自身の足の状態がシンスプリントに該当するか、以下のセルフチェックリストで確認してみましょう。 すねの内側(くるぶしから5〜15cm上)を押すと痛みがある 運動を始めると痛むが、体が温まってくると一時的に痛みが引く 運動が終わった後や、夜になるとジンジンとした痛みが戻ってくる 患部を触ると、熱感や軽い腫れ、ゴリゴリとしたしこりを感じる 片足でジャンプ(ケンケン)をすると、着地の瞬間にすねに痛みが走る ストレッチで足首を反らしたり伸ばしたりすると、すねの内側が突っ張る 以前より土踏まずが低くなり、扁平足気味になっている 当てはまる項目が多いほど、シンスプリントの可能性が高く、炎症が進行していると考えられます。 早期改善を目指すためにも上記の症状が見られたら、患部に負担をかけないように安静にすることが重要です。 病院に行くべき症状 以下のような「危険なサイン」が見られる場合は、セルフケアで改善を目指せる範囲を超えているため、早期に医療機関を受診しましょう。 安静にしていてもズキズキと痛む(特に夜寝ている時などに痛む) 歩くだけで激痛が走り、足を引きずらないと歩けない 痛む場所がピンポイントで骨に響くような鋭い痛みがある 2週間以上運動を休止してセルフケアをしているのに痛みが全く改善しない これらはシンスプリントの重症化、あるいは疲労骨折を示唆する症状であり、放置すると数カ月単位の長期休養や手術が必要になるリスクがあります。 まずは、運動を完全中止し、整形外科でレントゲンやMRI検査を受けましょう。 シンスプリントの段階別の症状チェック シンスプリントに対して適切な治療を受け、早期改善を目指すためにも、現在の症状がどの段階にあるのかを把握することが重要です。 本章では、以下の3段階の症状について解説します。 初期:運動の始めや終わりに痛むが、プレー中は気にならない 中期:運動中ずっと痛みがあり、パフォーマンスが落ちる 後期:安静にしていても痛み、日常生活すら困難になる それぞれの段階における具体的な症状と推奨される対応について確認していきましょう。 初期 「運動を始めるとすねの内側が痛むが、体が温まってくると痛みが消える」などの一時的な痛みは、初期のシンスプリントに見られる症状です。 医学的には「ステージ1」に分類され、運動が終わった後や夜間に再び鈍痛を感じることがあります。 この段階で骨膜の炎症は始まっていますが、すぐに完全休養しなければいけないわけではなく、運動量を調整しながら改善が期待できます。 しかし、運動量を減らすだけでなく、練習後のアイシングやストレッチを徹底し、患部への負担を軽減することが重要です。 中期 「運動中にもずっと痛みや違和感がある」などの状態は、中期「ステージ2〜3」のシンスプリントに見られる症状です。 この段階では、痛みの影響で全力で走れなかったり、タイムが落ちたりと明らかにパフォーマンスへの悪影響が出始めます。 ランニングなどのすねに衝撃が加わるような練習メニューは一時中止し、患部を休ませる期間を確保しましょう。 痛みを放置したり、我慢して練習を続けたりすると別の怪我を招くリスクがあるため、注意が必要です。 後期 「練習をしていない時でもズキズキ痛む」「歩くだけで痛い」などの状態は、後期「ステージ4」のシンスプリントで見られる症状です。 安静時にも痛みを感じることがあり、日常生活にも影響が出るため、この段階での運動継続は危険です。 また、ステージ4に至るまでに適切な治療を受けていない場合、「疲労骨折」している可能性も考えられるため、最低でも2〜3カ月程度の休養期間を確保しましょう。 上記のようなケースでは、早期に整形外科を受診し、MRI検査などを受けたうえで治療に専念することが重要です。 シンスプリントと疲労骨折の違いは?症状の見分け方 シンスプリントと疲労骨折は症状が似ていますが、痛みの範囲や安静時の状態に大きな違いがあります。 両者の見分け方として、以下の比較表を参考にしてください。 比較項目 シンスプリント 疲労骨折 痛みの範囲 すねの内側に沿って5cm以上の広い範囲で痛む ピンポイントで特定の場所が痛む 安静時の痛み 運動を止めると痛みは治まることが多い 安静にしていても、夜寝ている時でもズキズキ痛む 腫れの特徴 全体的にぼんやりと腫れている 患部が盛り上がるように硬く腫れている シンスプリントは、筋肉が骨膜を引っ張ることで起こる炎症のため、痛みが広範囲に及ぶのが特徴です。 一方、疲労骨折は骨の亀裂であるため、痛む場所が局所的であり、ジャンプした際の着地時に鋭い痛みを感じる傾向があります。 ただし、初期の疲労骨折はレントゲンに写りにくく、自己判断が難しいケースも少なくありません。 痛みが2週間以上続く場合や、歩行困難なほどの痛みがある場合は、早めに医療機関を受診しましょう。 シンスプリントの症状かどうか診断する方法 シンスプリントの正確な診断には、医師による詳細な問診と状況に応じた画像検査の組み合わせが必要です。 整形外科などの医療機関では、他の疾患(疲労骨折やコンパートメント症候群など)を除外しながら、診断を進めていきます。 問診・触診 画像検査 それぞれの検査内容がどのような意図で行われるのか、具体的に見ていきましょう。 問診・触診 問診では、練習量の急増(オーバーユース)や硬い路面での走行など、発症リスクとなる環境変化がないかを詳細に確認します。 併せて、扁平足の有無や足首の柔軟性など、痛みを引き起こしている身体的な要因もチェックします。 一方、触診では「すね」の内側を押し、圧痛のある場所を特定します。 シンスプリントの場合、痛みが特定の1点ではなく、すねの骨に沿って5cm以上の広範囲に渡るのが特徴です。 画像検査 シンスプリントの診断や疲労骨折との識別のために、症状に応じてレントゲン(X線)やMRI検査を用います。 レントゲンは初期のシンスプリントや疲労骨折が写りにくいものの、骨腫瘍など他の重篤な疾患を除外するために行われます。 一方、MRI検査は骨膜の炎症や微細な骨の異常を鮮明に捉えることが可能です。 レントゲンでは判別できない初期段階の疲労骨折との識別や、重症度の判定において有効な手段となります。 シンスプリントの症状チェックに関するよくある質問 シンスプリントの症状チェックに関するよくある質問について回答します。 シンスプリントの初期症状は? シンスプリントは押すと痛い? 痛み始めのサインを見逃さないこと、そして痛みの特徴を正しく理解することが、早期回復への第一歩となります。 以下でそれぞれの内容について確認していきましょう。 シンスプリントの初期症状は? シンスプリントの初期症状として、運動した後にすねの内側に鈍い痛みや違和感が挙げられます。 走り始めや運動後に痛みを感じても、少し休むと治まるため、単なる筋肉痛と誤解して無理を重ねてしまうケースが少なくありません。 症状が進行すると、運動中や安静時にも痛むようになり、日常生活に支障をきたします。 「動けるから大丈夫」と放置せず、違和感を覚えた時点で運動量を落とし、早めのケアを行うことが重症化を防ぐ鍵となります。 シンスプリントは押すと痛い? すねの内側の骨を押して「圧痛」がある場合、シンスプリントの可能性があります。 特に内くるぶしから膝に向かって下3分の1の範囲に、ズキズキとした不快な痛みが現れます。 この時、指一本で示せるような局所的な痛みではなく、縦に長く広範囲(5cm以上)に渡って痛むのが一般的です。 もし特定の1点だけに鋭い激痛がある場合は、疲労骨折の疑いも考慮する必要があるため、痛みの広がり方を慎重に確認しましょう。 シンスプリントの症状チェックに該当したら「再生医療」をご検討ください シンスプリントの症状について、前述のチェックリストに当てはまる場合、まずは患部の負担を避けて安静にしましょう。 そのまま放置すると症状が悪化する可能性があるため、早期から適切な治療を受けることが重要です。 基本的には薬物療法で痛みをコントロールし、症状が落ち着いている間に理学療法(リハビリ)によって再発しにくい身体作りを行います。 また、シンスプリントの早期改善には、自己細胞を用いた再生医療をご検討ください。 再生医療は、自身の細胞や血液を用いて、炎症抑制や損傷した組織の再生・修復を促すことで早期改善を目指す治療法です。 当院リペアセルクリニックでは、シンスプリントに対する再生医療について無料カウンセリングを実施しております。ぜひご相談ください。
2026.01.30 -
- その他
「治療を受けているのに、シンスプリントによる痛みが引かない」 「数週間休んだのに、走り出すとまた痛くなる」 上記のようにシンスプリントがなかなか治らずに、お悩みの方も多いのではないでしょうか。 シンスプリントが長引いたり再発を繰り返したりする場合、単なる「使いすぎ」以外に、回復を妨げている要因が隠れている可能性があります。 本記事では、シンスプリントがなかなか治らない原因や放置するリスクについて解説します。 また、シンスプリントの早期改善には、自己細胞を用いた再生医療をご検討ください。 再生医療は、自身の細胞や血液を用いて、炎症抑制や損傷した組織の再生・修復を促すことで早期改善を目指す治療法です。 当院リペアセルクリニックでは、シンスプリントに対する再生医療について無料カウンセリングを実施しております。ぜひご相談ください。 >>再生医療専門の「リペアセルクリニック」に無料相談する シンスプリントが治らない原因5選 シンスプリントがなかなか治らない背景には、安静期間やケアの方法、あるいは身体の構造的な問題が関係している場合があります。 痛みが取れない原因として、以下の5つの可能性を疑ってみてください。 安静期間が不足している 治療法が適していない 原因が対処されていない ふくらはぎの筋力・柔軟性が不足している 疲労骨折している それぞれの原因について、なぜ治らないのか、どのような状態なのかを詳しく解説します。 安静期間が不足している シンスプリントが治らない理由として、痛みが完全に消える前に練習を再開してしまい、安静期間が不足していることが挙げられます。 「少し痛い」というレベルでも骨膜へのダメージは続いており、この状態で無理をすると症状の悪化を招き、治療に必要な期間が延びてしまいます。 目安として、「患部を押しても痛くない」「片足でジャンプしても響かない」状態になるまでは、ランニングなどの衝撃が加わる運動は避けるべきです。 完治するまでは、エアロバイクや水泳など、患部に荷重がかからないトレーニングで心肺機能を維持しながら、炎症が落ち着くのを待つことが大切です。 治療法が適していない 治療を受けている、セルフケアを実施しているにも関わらず、シンスプリントが治らない場合、治療法が適していない可能性を疑いましょう。 例えば、湿布やアイシングは、あくまで「急性の炎症」を抑える一時的な処置のため、慢性化している場合は効果が不十分な場合があります。 慢性化している場合は、すねの深層にある「後脛骨筋」や「ヒラメ筋」の硬直が骨膜を引っ張り続けていることが痛みの根本原因であることが多いです。 指では届かない深部の癒着や硬さを取り除くには、医療機関での「超音波治療」や「体外衝撃波療法」などが有効な場合があります。 スポーツ障害に強い専門医や治療院へ相談先を変えることも検討しましょう。 原因が対処されていない 完治して復帰した後も、シンスプリントになった「環境」や「身体の使い方」などの原因が対処されていない場合、再発する可能性が高いです。 特に扁平足やクッションが潰れた古いシューズの使用、コンクリートなどの硬い路面での走行は、骨への負担を増幅させる大きな要因となります。 インソールを作成してアーチを支える、練習場所を土や芝生に変える、オーバープロネーション(過回内)を防ぐシューズを選ぶなど、物理的なストレスを減らす対策を行いましょう。 また、フォームに問題がある場合は、骨への負担を軽減し、再発を防ぐためにも早期に改善することが重要です。 ふくらはぎの筋力・柔軟性が不足している シンスプリントがなかなか治らない場合、ふくらはぎの筋力や柔軟性が不足している可能性が挙げられます。 ふくらはぎの筋肉(ヒラメ筋など)は、すねの骨の膜に付着しているため、柔軟性を失って硬くなると走るたびに骨膜を強く引っ張り、剥がそうとする力が働き続けてしまいます。 入念なストレッチで柔軟性を取り戻すことはもちろん、着地衝撃を筋肉で受け止めるための筋力強化も不可欠です。 足の指でタオルを手繰り寄せる「タオルギャザー」などで足裏や足首周りの筋力を鍛え、地面からの衝撃を和らげるための身体作りを行いましょう。 疲労骨折している 「2週間以上休んでも痛みが引かない」「安静時や夜寝ている時もズキズキ痛む」といった場合は、シンスプリントではなく「疲労骨折」を起こしている可能性があります。 シンスプリントがすねの内側広範囲(5cm以上)に痛みが出るのに対し、疲労骨折は「指一本で指せるほどピンポイントで激痛が走る」のが特徴です。 この状態で無理にストレッチやマッサージを行うと、かえって骨折部を悪化させかねません。 疲労骨折が疑われる場合、直ちに整形外科でMRI等の精密検査を受け、正確な診断のもとで2〜3カ月程度の休養期間を確保する必要があります。 シンスプリントが治らないまま放置・運動するリスク シンスプリントが治りきらないまま放置したり運動を継続したりすると「症状の慢性化」や「疲労骨折」のリスクがあります。 痛み症状が長引くリスク 疲労骨折するリスク 以下でそれぞれのリスクについて詳しく見ていきましょう。 痛み症状が長引くリスク シンスプリントが治らないまま放置して無理を続けると、症状が慢性化し、「難治性」の痛みへと悪化する可能性があります。 さらに、シンスプリントの症状を無視して運動を継続し、痛みを無意識にかばうことでフォームが崩れるのは絶対に避けたい事態です。 不自然な動きは膝や股関節など他の部位への負担を増大させ、新たな怪我を併発させる原因となります。 練習の質が下がるだけでなく、痛みで日常生活に影響が出る前に、休養期間を確保することが重要です。 疲労骨折するリスク シンスプリントが治らないまま放置してしまうと、骨に亀裂が入る「疲労骨折」につながるリスクがあります。 疲労骨折は、骨に繰り返し小さな負荷がかかることで生じる骨折で、シンスプリントと同じ「すね」で好発するスポーツ障害です。 疲労骨折すると、2〜3カ月程度の完全休養が必要となり、重症例では手術が検討されるケースもあります。 シンスプリントが疲労骨折に至る前に休養期間を確保し、早期改善を目指す方が賢明な判断といえるでしょう。 シンスプリントが治らないときの対処法・治療法 慢性化して治らないシンスプリントを改善するためには、痛みを抑える対症療法と並行して、負荷の原因そのものを取り除くアプローチが必要です。 具体的な対処法・治療法は、以下の3つです。 本原因を特定して対策する 運動量を調整する 医療機関で適切な治療を受ける 以下でそれぞれの対処法・治療法について確認していきましょう。 根本原因を特定して対策する シンスプリントが治らないときは、どのような原因で「すね」に負荷がかかっているのかを突き止め、適切に対策することが重要です。 主な原因として、「オーバーユース(使いすぎ)」やふくらはぎの柔軟性不足、クッションが潰れたシューズの使用、硬い路面での走行などが挙げられます。 安静によって一時的に痛みが改善し、運動や日常生活に復帰しても、これらの原因を対策せずにいては再発を繰り返す原因になります。 症状に合わせた運動量の調整やストレッチによる柔軟性向上、練習環境の変更など、患部への物理的ストレスを減らす対策をしましょう。 運動量を調整する シンスプリントが治らないときは、症状の段階に応じた適切な運動量の調整(活動制限)が重要です。 痛みが強い時期は、ランニングやジャンプなどの衝撃がかかる運動を中止し、患部への負担が少ない水泳やエアロバイクに切り替えて心肺機能を維持します。 痛みが引いてきたら、ウォーキングから始め、次にジョギングへと数週間かけて段階的に強度を上げていきます。 症状の悪化を防ぎ、早期改善のためにも「痛みが出たら即中止し、前の段階に戻る」というルールを徹底しましょう。 医療機関で適切な治療を受ける セルフケアで改善が見られない場合や、痛みが長期間続いている場合は、迷わずスポーツ整形外科などの専門医を受診してください。 主に以下のような治療法を組み合わせて症状改善を目指します。 薬物療法 理学療法(リハビリテーション) 手術療法 基本的には処方された痛み止めや湿布を活用して痛みをコントロールし、症状が落ち着いている間にリハビリによって再発しにくい身体作りを行います。 慢性化していたり日常生活に影響が出ている場合には、手術療法が検討されるケースもあります。 シンスプリントが治らないときによくある質問 本章では、シンスプリントが治らないときによくある質問について回答していきます。 シンスプリントは休んでも治らない? シンスプリントはどれくらいで治る? 以下でそれぞれの内容について確認していきましょう。 シンスプリントは休んでも治らない? シンスプリントは安静にすれば「痛み」は引きますが、それだけでは「治った」とはいえないケースが多いです。 なぜなら、シンスプリントを引き起こした根本原因が解決されていない限り、運動を再開した途端に同じ負荷がかかり、痛みがぶり返してしまうからです。 「休んでいるのに治らない」と感じるのは、炎症が治まるのを待つだけで、再発を防ぐためのリハビリや環境改善を行っていないケースが考えられます。 シンスプリントはどれくらいで治る? 完治までの期間は重症度によって異なり、早ければ数週間、無理をして悪化させている場合は数カ月かかることもあります。 一般的な治療期間の目安は、以下のとおりです。 症状 治療期間の目安 軽度(運動後の痛み) 1〜2週間程度 中等度(運動中にも痛む) 4〜6週間程度 重度(歩行時にも痛む) 2〜3カ月程度 復帰を急ぐと、かえって治療期間が延びる原因になってしまいます。 痛みが落ち着いてもすぐに休養前の練習量にせず、ウォーキングからジョギング、ランニングへと段階的に負荷を戻すようにしましょう。 治らないシンスプリントには「再生医療」をご検討ください シンスプリントがなかなか治らない原因として「安静期間の不足」「治療法が適していない」「原因が対処されていない」「ふくらはぎの筋力・柔軟性の不足」「疲労骨折」などが挙げられます。 そのまま放置すると症状が悪化する可能性があるため、適切な治療を受けることが重要です。 基本的には薬物療法で痛みをコントロールし、症状が落ち着いている間に理学療法(リハビリ)によって再発しにくい身体作りを行います。 また、シンスプリントの早期改善には、自己細胞を用いた再生医療をご検討ください。 再生医療は、自身の細胞や血液を用いて、炎症抑制や損傷した組織の再生・修復を促すことで早期改善を目指す治療法です。 当院リペアセルクリニックでは、シンスプリントに対する再生医療について無料カウンセリングを実施しております。ぜひご相談ください。
2026.01.30